Гинекологическое отделение №1
Гинекологическое отделение №1 (гнойно-септическое) ОГБУЗ «Клиническая больница скорой медицинской помощи» располагается на первом этаже в корпусе №4, по адресу: ул. Тенишевой, дом 9.
Отделение развернуто на 29 коек (из них 1 - реанимационная). В отделении 6 палат трех-, четырех-, шестиместные. Имеется палата повышенной комфортности на 2 койко-места с отдельным санузлом и гигиеническим душем.
Гинекологическое отделение №1 функционирует в составе клинической больницы скорой медицинской помощи с 1966 года. Первоначально отделение было предназначено для консервативной терапии гинекологических заболеваний и было рассчитано на 45 коек. Однако, в связи с ростом гнойно – септической патологии, в 1976 году профиль отделения был изменен и было открыто первое гнойно-септическое отделение в Смоленской области.
Характер работы больницы, оказывающей скорую медицинскую помощь, определяет особенности лечебно-диагностической тактики в отделении.
Гинекологическое отделение оказывает круглосуточную медицинскую помощь не только жительницам г. Смоленска, но и Смоленской области. В среднем за год в отделение госпитализируются около 2 тысяч пациенток.Обследование и лечение проводится в плановом и экстренном порядке, в кратчайшие сроки, с использованием современных высокотехнологичных методов.
Основными направлениями деятельности гинекологического отделения №1 являются оказание медицинской помощи больным:
- с воспалительными заболеваниями органов малого таза (сальпингоофорит, эндометрит, пиосальпинксы, гнойные тубоовариальные образования);
- с воспалительными и вирусными заболеваниями наружных половых органов (абсцессы батолиниевой железы, фурункулы и карбункулы вульвы, кондиломатоз и пр.);
- с доброкачественными опухолями половых органов при наличии различных осложнений воспалительного характера: (нарушение трофики миоматозного узла, перекрут и разрыв опухолей и опухолевидных образований яичников и др.);
- с онкологическими заболеваниями при наличии экстренных показаний;
- с патологией беременности: замершая, неразвивающаяся беременность, угрожающий аборт, начавшийся аборт, неполный аборт, полный аборт, инфицированный аборт;
- беременным с экстрагенитальной патологией инфекционной этиологии (пиелонефрит, цистит, венерические заболевания, вирусная патология и др.);
- с послеродовыми воспалительными заболеваниями. Наше отделение является единственным в городе, где проходят лечение пациентки с патологией послеродового периода (субинволюция матки, эндометрит, остатки плацентарной ткани, расхождение швов на промежности и пр.);
- с общеинфекционными заболевания в сочетании с гинекологической патологией;
- с повышенной температурой для уточнения гинекологического диагноза и лечения;
- искусственное прерывание беременности женщинам с инфекциями передающимися половым путем (ВИЧ-инфицирование, сифилис и пр.) в сроках от 6 до 12 недель, а также проводится искусственное прерывание беременности медикаментозным способом в сроке до 22 недель пациенткам с различной патологией беременности (замершая беременность, врожденные пороки развития плода).
Гинекологическое отделение №1 обладает всеми возможностями современных диагностических и инструментальных методов обследования, включающие общеклинические и лабораторные методы, бактериологическую диагностику, комплексное ультразвуковое исследование, диагностику патологии шейки матки (кольпоскопия) и др.
Наличие современной аппаратуры, оборудования, квалифицированных специалистов в учреждении позволяет максимально грамотно осуществлять обследование и лечение пациентов, проводить реабилитационные мероприятия.
В отделении успешно выполняется весь объем хирургического лечения, гинекологические операции повышенной сложностиу женщин любого возраста. Мы выполняем оперативные вмешательства в плановом и экстренном порядке, оказываем хирургическую помощь в других отделениях стационара.
Мы в силах вам помочь во всех следующих случаях:
- миома матки
- эндометриоз, аденомиоз
- заболевания шейки матки, в том числе предраковое состояние
- заболевания яичников, в том числе новообразования различной этиологии
- патология наружных половых органов
- пороки развития матки и влагалища
- патология маточных труб: гидросальпинксы, сактосальпинксы, пиосальпинксы
- тубоовариальные образования воспалительного генеза, перитониты
- патология во время беременности, требующая оперативного вмешательства
В отделении выполняются следующие виды гинекологических операций:
- Гистерэктомия (удаление матки) - надвлагалищная ампутация, экстирпация;
- Миомэктомия (удаление миоматозных узлов) у пациенток, заинтересованных в сохранении менструальной и репродуктивной функции лапаротомным и трансцервикальным доступом;
- Аднексэктомия (удаление придатков) при наличии гнойных тубоовариальных образований; тубэктомия (удаление маточной трубы) при наличии пиосальпинксов;
- Резекция яичника;
- Удаление новообразований наружных половых органов.
Малые гинекологические операции:
- Гистероскопия
- Раздельное диагностическое выскабливание цервикального канала и полости матки;
- Вакуум-аспирация содержимого полости матки;
- Пайпель-биопсия эндометрия;
- Радиоволновая терапия шейки матки, биопсия шейки матки;
- Полипэктомия;
- Бужирование цервикального канала;
- Выскабливание полости матки при пузырном заносе;
- Удаление кист бартолиниевой железы;
- Вскрытие и дренирование абсцесса бартолиниевой железы, фурункулов и карбункулов половых органов;
- Удаление кондилом половых органов;
- Наложение вторичных швов на промежность;
- Восстановление половых органов при травмах.
Почему стоит остановить свой выбор на гинекологическом отделении №1 ОГБУЗ «Клиническая больница скорой медицинской помощи»:
- Хирургические вмешательства выполняются опытными оперирующими гинекологами.
Наши сотрудники - опытные врачи акушеры-гинекологи, имеющие высшую квалификационную категорию по акушерству и гинекологии, кандидаты медицинских наук. Все врачи отделения имеют действующий сертификат специалиста по специальности акушер-гинеколог, владеют необходимыми знаниями и навыками для оказания высокотехнологичной медицинской помощи, ежегодно повышают квалификацию на различных отечественных и зарубежных сертификационных курсах, международных конгрессах.
- Анестезиологическое пособие осуществляется высококвалифицированными врачами-анестезиологами, которые смогут провести наркоз любой сложности и обеспечить высокопрофессиональное послеоперационное наблюдение даже в самых тяжелых случаях.
- Современные методики и технологии в области оперативной гинекологии.
В своей работе мы стремимся использовать высокотехнологичные методы оперативных вмешательств различным доступом - лапароскопическим, гистероскопическим, влагалищным, лапаротомным, комбинированным. При проведении хирургического лечения предпочтение отдается органосохраняющим оперативным вмешательствам, сохранению и восстановлению репродуктивной функции женщины.
- Высококачественный хирургический инструментарий и расходные материалы от лучших производителей.
- Круглосуточное наблюдение врачами и уход медицинскими сестрами отделения.
Персонал отделения представляет собой коллектив высококвалифицированных медицинских специалистов. Все врачи имеют самую высокую квалификацию в совершенстве владеют всеми консервативными и оперативными методами лечения гинекологической патологии, проходят обучение в лучших клиниках РФ. Большинство врачей имеет сертификаты по ультразвуковой диагностике в гинекологии, кольпоскопии, что позволяет максимально ускорить диагностический процесс. Мы осуществляем полный спектр стационарного обследования и лечения по самым современным международным стандартам оказания медицинской помощи.
Отделение является клинической базой кафедры акушерства и гинекологии с курсом пренатальной диагностики СГМУ, возглавляемой профессором д.м.н Покусаевой Витой Николаевной. В отделении систематически проходят обучение ординаторы, студенты старших курсов медицинских ВУЗов.
В гинекологическом отделении №1 проводятся консультативные приемы пациенток по направлению врачей женских консультаций по следующим заболеваниям:
- бесплодие;
- невынашивание беременности;
- гинекологическиезаболевания, требующие оперативного лечения, а также решения вопроса о необходимости оперативного вмешательства.
Прием проводят профессор кафедры акушерства и гинекологии с курсом пренатальной диагностики д.м.н. Покусаева Вита Николаевна и руководитель акушерско-гинекологической службы, заведующая гинекологическим отделением №1 к.м.н. Фофонова Ирина Юрьевна.
Наши специалисты:
Фофонова Ирина Юрьевна - заведующая отделением, врач акушер-гинеколог высшей квалификационной категории, кандидат медицинских наук. Имеет сертификат врача акушера-гинеколога, ультразвуковой диагностики, эндоскопии, кольпоскопии, эндокринной гинекологии. Стаж работы с 2004 года.

Новикова Елена Борисовна - врач акушер-гинеколог высшей квалификационной категории. Имеет сертификат по ультразвуковой диагностике, лапароскопии и гистероскопии, кольпоскопии, эндокринной гинекологии. Стаж работы с 1993 года.

Михайлова Татьяна Николаевна - врач акушер-гинеколог высшей квалификационной категории. Имеет сертификат по ультразвуковой диагностике, лапароскопии и гистероскопии, кольпоскопии. Стаж работы с 1990 года.

Мищенкова Ирина Юрьевна - врач акушер-гинеколог высшей квалификационной категории. Имеет сертификат по ультразвуковой диагностике, лапароскопии и гистероскопии. Стаж работы с 1996 года.

Сарамуд Виктория Валерьевна - врач акушер-гинеколог высшей квалификационной категории. Имеет сертификат по ультразвуковой диагностике, кольпоскопии. Стаж работы с 2007 года.

Кузнецова Елена Викторовна - старшая медицинская сестра. Высшая квалификационная категория.

Балобина Светлана Валерьевна - перевязочная медицинская сестра.

Наш коллектив:

Будни нашего отделения:
 |
|
 |
 |
Режим работы:
Гинекологическое отделение №1 работает круглосуточно.
Выписка из стационара и выдача больничных листов: 14:00 – 15:00
Беседа с врачом, получение информации о пациентках: 13:00 – 15:00
Посещения пациенток: 17:00 – 19:00
При поступлении в стационар при себе необходимо иметь:
- Паспорт, страховой полис (оригинал и ксерокопии), СНИЛС;
- Личные вещи: Халат или спортивный костюм, ночная сорочка, моющиеся тапочки, носки. В отделении разрешается пользоваться домашними халатами, пижамами и полотенцами;
- Гигиенические принадлежности: прокладки одноразовые, бритвенный станок одноразовый, зубная паста, зубная щетка, мыло, полотенце;
- Кружка, ложка, тарелка;
- Пеленка, презервативы.
- Можно взять с собой мобильный телефон.
Важно!
В отделение разрешено проносить вещи только в пластиковых пакетах, с целью соблюдения гигиены. Не рекомендуем брать с собой ценные вещи и ювелирные изделия, так как за их сохранность Администрация отделения ответственности не несет.
Плановая госпитализация:
Плановая госпитализация в гинекологическое отделение №1 ОГБУЗ КБСМП проводится при наличии результатов обследованияпо направлению врача женской консультации, после предварительной записи у заведующего отделением. Все бланки должны быть с печатями лечебного учреждения, где производились анализы.Оформление на плановую госпитализацию проводится в приемном отделении с 14:00 до 17:00.
При наличии медицинских показаний или для уточнения диагноза врачом может быть рекомендовано проведение дополнительных исследований, или консультации профильных специалистов. Данные исследований должны быть заверены оригинальным штампом и печатью медицинской организации. При наличии в анамнезе инфекционных заболеваний (сифилис, гепатит В и С, ВИЧ-инфекция) необходимо предоставить оригинал заключения инфекциониста, заверенный печатью государственной профильной медицинской организации о возможности госпитализации пациента в стационар общего профиля.
Необходимые результаты обследования для плановой госпитализации с целью оперативного лечения:
- Общий анализ крови (годен 14 дней);
- Общий анализ мочи (годен 14 дней);
- Мазок на степень чистоты влагалища и онкоцитологию (годен 14 дней);
- Биохимический анализ крови и коагулограмма (годен 14 дней);
- Кровь на Вич-инфекцию, HbsAg и HCV, ИФА сифилис (годен 3 месяца);
- Группа крови и резус фактор;
- Мазок из шейки матки на онкоцитологию (годен 6 месяцев)
- УЗИ органов малого таза;
- Заключение гистологического исследования из полости матки (действительно 3 месяца);
- Флюрография;
- ЭКГ (действительна 14 дней).
- Заключение специалистов: терапевт;
- Узкие специалисты при экстрагенитальных заболеваниях;
- УЗИ вен нижних конечностей
- Послеоперационный бандаж;
- Компрессионные бинты или чулки.
Выписка из стационара:
Средняя длительность пребывания в стационаре составляет 7 дней.
Пациенты, перенесшие лапаротомную (полостную) операцию, выписываются из клиники примерно через 8-10 дней. Пациенты, страдающие еще какими-либо сопутствующими заболеваниями, которые могут осложнить течение послеоперационного периода, могут быть оставлены в стационаре на более длительный промежуток времени.
При выписке из стационара на руки выдается выписка, больничный лист или справка по месту требования.
Не следует после выписки ехать домой без сопровождения и самостоятельно вести автомобиль.
Если после выписки у Вас возникают какие-либо вопросы и проблемы, связанные с течением послеоперационного периода, если у Вас возникли какие-либо медицинские проблемы, связанные с перенесенной операцией или Вам срочно нужна медицинская помощь, пожалуйста, позвоните врачу по телефону 242-000 доб. (352, 353). Мы дадим Вам инструкции по дальнейшим действиям.
Физическая нагрузка.
В течение раннего послеоперационного периода существуют определенные ограничения. Например, Вы должны соблюдать постельный режим в течение первых суток после операции. В то же время необходима активизация как можно раньше под присмотром медперсонала. Другие виды физической нагрузки, такие как, аэробика, плавание могут быть разрешены через 4 недели после операции. Лечебная физическая нагрузка поможет Вам скорее преодолеть восстановительный период после операции и вернуться к обычному образу жизни.
Другие виды физической нагрузки, не перечисленные ранее, недопустимы, до того момента, пока Ваш организм полностью не восстановится. Эту рекомендацию необходимо соблюдать, чтобы не возникли осложнения.
Недопустимые виды физической нагрузки в период реабилитации:
- подъем тяжестей весом более 10кг, включая сумки, детей и животных;
- выполнение домашней работы (уборка связанная с перестановкой мебели и подъемом тяжестей).
Питание.
В течение месяца после операции желательно соблюдать диету: есть отварную пищу, отварное мясо, рыбу, кисломолочные продукты, каши, пюре. Следует избегать жирной, жареной, острой пищи, пельменей, пирогов, копченых колбас.
Половая жизнь.
Заниматься сексом можно через 4–6 недели после выписки. При этом следует использовать такие позиции, которые не были бы нагрузочными для мышц брюшного пресса.
Автомобиль.
В течение 2 недель воздерживайтесь от вождения автомобиля.
Гигиена.
После приезда домой вы можете принять душ. Область швов можно аккуратно вымыть ладонью водой с мылом, затем вытереть насухо и обработать спиртом.Принимать ванну, посещать баню и плавать можно только через 4 недели.В том случае, если в зоне операции у вас появляются боли, отечность, краснота, и поднимается температура, пожалуйста, проинформируйте нас по телефону: 242 000, доб (352, 353). Мы должны Вас осмотреть. Нужно приехать в нашу клинику, либо обратиться к гинекологу в женскую консультацию по месту жительства.
Выход на работу.
Если у Вас нет проблем, Вы можете выйти на работу через 4недели после операции. Если Ваша работа связана с тяжелой физической нагрузкой, следует воздерживаться от такой нагрузки в течение 2 месяцев.
Уход за трубками и дренажами.
Все дренажи, которые Вам установят во время операции, будут удалены до Вашей выписки.
Нарушение менструальной функции.
Иногда после операции могут возникнуть нарушения менструального цикла, например, нарушение регулярности менструаций. Иногда месячные могут возникнуть спустя 2 недели после даты последней менструации. Это не является признаком осложнения. После операции происходит гормональная перестройка. Спустя 1–2 месяца после операции регулярность цикла восстановится. При появлении кровотечений Вам следует обратиться Вашему гинекологу.
Изменения в психоэмоциональной сфере.
Не все пациенты испытывают эмоциональные подъемы или спады настроения, но если они появляются не стоит пугаться, так как эти ощущения характерны для послеоперационного периода и исчезнут через некоторое время.
Воспаление придатков (аднексит, сальпингоофорит)
Воспалительные заболевания органов малого таза (ВЗОМТ) – инфекции верхнего отдела женской половой системы. К ВЗОМТ относят: эндометрит, сальпингит, оофорит, миометрит, пельвиоперитонит.Воспалительные заболевания органов малого таза у женщин занимают первое место в структуре всей гинекологической патологии.В России ежегодно более чем у половины женщин, обращающихся в женские консультации, диагностируют ВЗОМТ; 50% из них необходимо лечение в стационаре. Преобладающий возраст – 16–25 лет.
Воспалительные заболевания могут быть вызваны патогенными или условно-патогенными микроорганизмами (при снижении или изменении иммунитета, длительном лечении антибиотиками и др). Однако наиболее часто причиной серьезного воспаления, требующего стационарного лечения становятсявозбудители инфекций передающихся половым путем (ИППП).Чаще всего это хламидии и гонококки. Если эти бактерии в результате заражения попадают в женские половые пути, то им не подходит кислая среда влагалища и они всеми силами стремятся попасть в трубы, где среда более подходящая. К тому же там находится цилиндрический эпителий, в котором могут жить хламидии. Эти болезнетворные бактерии вооружены достаточным арсеналом средств, чтобы сопротивляться иммунной системе.
ВЗОМТ обычно предшествует колонизация влагалища и шейки матки условно-патогенной флорой. Бессимптомное носительство может продолжаться месяцы и годы. Бактерии проникают через полость матки в просвет маточных труб под действием провоцирующего фактора. Процесс обычно носит двусторонний характер.
- менструация (кровь и отторгнутый эндометрий – хорошая питательная среда, около 60% случаев острых ВЗОМТ начинается сразу после менструации);
- половой акт (сокращения миометрия способствуют развитию восходящей инфекции);
- ятрогенные причины (медицинский аборт, расширение цервикального канала и кюретаж, введение ВМС, гистеросальпингография, введение в полость матки радиоактивных веществ с лечебными целями).
- боли внизу живота различной интенсивности, усиливающиеся во время или непосредственно после менструации;
- нарушения менструальной функции;
- повышение температуры, слабость;
- гноевидные выделения из половых путей.
Из за отсутствия типичных симптомов зачастую диагноз ставится не вовремя и лечение начинается с опозданием. Поэтому крайне важно при появлении первых признаков заболевания незамедлительно обратится к врачу.
Воспаление придатков нужно отличить от ряда заболеваний, которые дают сходные симптомы. Используются опрос и физическое обследование больной, а также дополнительные методы исследования: УЗИ органов малого таза, анализы крови и мочи. В некоторых случаях показана диагностическая лапароскопия.
Только после точной постановки диагноза производится лечение, которое заключается в противовоспалительной, противомикробной, восстановительной (рассасывающей) терапии. Лечение должно проводиться длительно, мнимое благополучие не должно послужить поводом для досрочного прекращения лечения!
 |
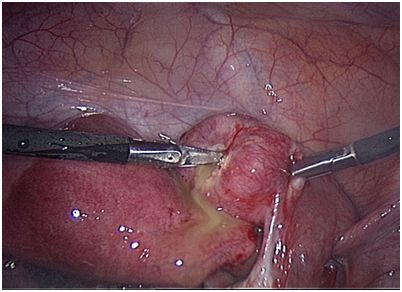 |
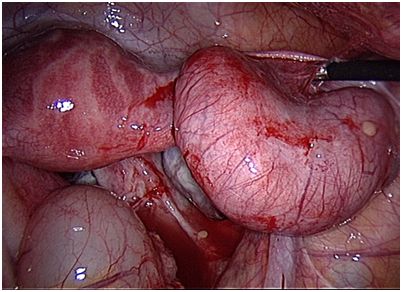
В нашем отделении мы круглосуточно проводим все виды диагностики, а также консервативного и оперативного лечения острых и хронических воспалительных заболеваний матки, и придатков.Помимо этого, в нашей клинике существует возможность проведения комплексного физиотерапевтического лечения.
Опасным осложнением воспаления придатков матки является бесплодие. Оно возникает в силу того, что в процессе воспаления поражаются и клетки эпителия маточных труб. В результате нарушается их нормальная функция, а исходом может быть рубцевание трубы, которое полностью выключает ее работу.
Во время длительного воспаления капсулы яичников происходит разрастание соединительной ткани. Капсула яичника утолщается, становится более плотной. И может случиться так, что она станет слишком крепкой и не разорвется в момент овуляции. Созревшая яйцеклетка не сможет покинуть фолликул. В этом случае беременность также будет невозможна.

Кроме трубы и яичника, поражается прилегающая к ним брюшина — внутренняя оболочка брюшной полости. Чтобы ограничить распространение инфекции в брюшине, разрастается соединительная ткань и образуются спайки, которые склеивают листки брюшины между собой. Спайки нарушают подвижность кишечника, что может привести к болям, запорам. Также снижается подвижность маточных труб, которая необходима для полноценного переноса яйцеклетки к матке.Таким образом, перенесенное воспаление яичников может стать причиной бесплодия. Такая форма бесплодия трудно поддается лечению. Также при нарушении подвижности или проходимости маточной трубы может развиться внематочная беременность.Особенно сильно нарушается работа маточных труб и яичников, если процесс имеет длительное, хроническое течение. А к нему почти всегда приводит острое воспаление, если его не лечить.
Грозным осложнением воспаления придатков матки является формирование гнойных тубоовариальных образований и перитонит.
Поэтому при появлении признаков воспаления придатков нужно обратиться к врачу-гинекологу и не рассчитывать, что болезнь пройдет самостоятельно!
- избегайте переохлаждения;
- предохраняйтесь от инфекций, передаваемых половым путем;
- помните, что медицинские аборты значительно увеличивают риск восходящей инфекции.
Медикаментозное прерывание беременности
В нашем отделении проводится медикаментозное прерывание патологически протекающей беременности в сроке до 22 недель.
Показания для прерывания беременности:
- замершая беременность;
- врожденные пороки развития плода, не подлежащие коррекции и подтвержденные на пренатальном консилиуме;
- начавшиеся самопроизвольные выкидыши.
Техника медикаментозного прерывания беременности заключается в последовательном приеме пациентками антигестагенного препарата и простагландина Е1. Выкидыш происходит самостоятельно, без каких-либо хирургических вмешательств.
Медикаментозное прерывание беременности является безопасным методом прерывания во II триместре.
Рутинное выскабливание полости матки после медикаментозного аборта не показано!
- Генетические нарушения являются основной (более 50%) причиной ранних (до 12 недель) самопроизвольных абортов.
- Инфекционные заболевания, особенно половой сферы – вторая по частоте причина невынашивания беременности. В эту группу этиологических факторов относятся как общие острые и хронические инфекционные заболевания, так и местные поражения полового аппарата, вызванные бактериальной флорой, микоплазмами, хламидиями, токсоплазмами, листериями, вирусами, грибами. Микроорганизмы вызывают воспаление слизистой оболочки матки, оболочек плода, плаценты, что часто приводит к прерыванию беременности. Особенно опасны хронические воспалительные процессы. Выкидыши в результате инфекционных заболеваний могут произойти в любом периоде беременности.
- Гинекологические проблемы: предыдущие искусственные аборты (особенно при первой беременности); маленький интервал между беременностями (менее двух лет); резус-конфликт (несовместимость крови матери и плода); а также патология матки (аномалии развития мюллерова протока – перегородка, седловидная, двурогая матка), синехии полости матки (синдром Ашермана), истмико-цервикальная недостаточность, гипоплазия матки и миома.
- Возраст беременной также может повлиять на течение беременности. Лучший возраст для вынашивания беременности и родов – от 20 до 35 лет, причем первого ребенка лучше рожать до 28-30 лет. Слишком же юный или "взрослый" возраст может стать одной из причин невынашивания.
- Гормональные нарушения.
Физические нагрузки, поднятие тяжестей, несильные падения, вопреки широко распространенному мнению, сами по себе крайне редко приводят к выкидышу. Они могут явиться – и часто являются – "пусковым механизмом" самопроизвольного аборта, если присутствует какая-то из вышеперечисленных проблем.
- Угрожающий аборт — угроза невынашивания плода характеризуется незначительными маточными кровотечениями или повышенной сократительной активностью мускулатуры матки в первые 20 недель беременности. Такое состояние считается обратимым, и при успешном своевременном лечении беременность в дальнейшем может развиваться нормально.
- Начавшийся аборт – отслоение плодного яйца, которое часто сопровождается непереносимой болью или кровотечением, угрожающими здоровью женщины. В отдельных случаях при начавшемся аборте удается сохранить беременность без ущерба для здоровья матери.
- Аборт неизбежный (в ходу) – отслоение плодного яйца от стенок матки и изгнание из ее полости через цервикальный канал. Больные жалуются на схваткообразные боли в низу живота и кровяные выделения (иногда значительные). Сохранение беременности невозможно.
- Неполный аборт характеризуется задержкой в полости матки оболочек (хорион, амнион, децидуальной) или части их. Неполный аборт сопровождается кровотечением, которое может быть продолжительным, обильным или умеренным.
- Полный аборт характеризуется выходом всех продуктов зачатия, сокращением матки, прекращением кровотечения.
 |
Лечение самопроизвольного выкидыша зависит от стадии процесса. При угрожающем и начавшемся аборте основная задача заключается в сохранении беременности. Принципы терапии: |
- Лечебно-охранительный режим;
- Физический и половой покой;
- Строгий постельный режим при наличии кровяных выделений;
- При угрожающем аборте терапию можно проводить в условиях дневного стационара, при наличии кровяных выделений необходима срочная госпитализация;
- При наличии кровяных выделений обязательна кровоостанавливающая терапия;
- При гормональном генезе прерывания беременности (при недостаточности желтого тела беременности) назначаются натуральные гестагены;
- В ряде случаев требуется антибиотикотерапия (особенно при наличии или подозрении на присоединение инфекционного процесса);
- Если беременность не удалось сохранить (то есть на стадии аборта в ходу, неполного или полного выкидыша, а также при неразвивающейся беременности), обязательно проводится эвакуация содержимого полости матки погибшего плодного яйца или остатков плаценты, оболочек путем вакуум-аспирации или с использованием простагландинов.
- В случае потери беременности в ряде случаев требуется оказание психологической помощи.
- У женщин с резус-отрицательной принадлежностью крови проводится введение антирезусного иммуноглобулина.
Всем беременным, у которых беременность прервалась, при выписке из стационара рекомендуют пройти амбулаторное обследование у гинеколога для выяснения причины выкидыша, которое включает в себя:
- УЗИ органов малого таза в обе фазы менструального цикла;
- цитогенетическое исследование остатков плодного яйца;
- обследование на урогенитальные инфекции: хламидийная, уреаплазменная, микоплазменная инфекции, трихомониаз, ВПЧ, ВПГ, ЦМВ;
- анализ крови на TORCH -инфекции: краснуха, герпес I и II тип, токсоплазмоз, цитомегаловирусная инфекция;
- анализ крови на гормоны: эстрадиол, ЛГ, ФСГ, кортизол, тестостерон, ДГЭА, пролактин, прогестерон;
- анализ крови на гормоны щитовидной железы: ТТГ, св. Т4;
- коагулограмма, гемостазиограмма;
- исследование кариотипа обоих партнеров;
- консультация эндокринолога и генетика;
- анализ крови на антитела к ХГЧ, на антинуклеарные, антитиреоидные и антифосфолипидные антитела.
- спермограмма мужа, обследование мужа ИППП и TORCH-комплекс ;
- отказ от вредных привычек.
Если физически организм будет нормально работать уже через 1-2 месяца после спонтанного аборта, то психологическое самочувствие женщины может восстанавливаться намного дольше. Часто несостоявшаяся мать пытается сразу забеременеть, но делать это категорически запрещается. Жизнь после потери ребенка тяжела, но не стоит замыкаться и доводить себя до отчаяния. Если у женщины разовьется депрессия, выйти из нее будет непросто. Чтобы снять постабортное стрессовое расстройство, лучше посещать квалифицированного психолога и поддерживать контакт с близкими и родными людьми. Женщине следует помнить, что ранее восстановление морального здоровья - еще один шаг к следующей попытке забеременеть и наконец-то стать мамой!
Следующую беременность лучше всего запланировать не ранее чем через 6 месяцев. Для предохранения от беременности назначают оральные контрацептивы с лечебным эффектом, которые следует применять от 3 до 6 месяцев по контрацептивной схеме.
- Исключить тяжелые физические нагрузки
- Избегать стрессов, правильно питаться.
- Половой покой до 12 недель, а также после 32 недели беременности.
- Не надо волноваться! Вы должны быть спокойны и уверены в том, что все закончится благополучно. Самое главное при этом физический и психический покой.
| Будьте Здоровы!!!! |  |